بررسی انواع زخم:
شناخت انواع زخم برای درمان زخم مناسب آن بسیار ضروری و مفید است. برای شناخت انواع زخم ابتدا باید تعریف درستی از پوست و زخم بدانیم. برای شناخت بهتر سطوح و ساختار پوست به بخش آناتومی و ساختار پوست مراجعه کنید. هر عملی که سبب آسیب به پوست و بافت بدن شود، موجب ایجاد زخم خواهد شد. در واقع هرگونه گسستگی درانسجام لایه های پوست ( اپیدرم، درم و زیر جلد) یا بافتهای زیر پوستی با یا بدون ایجاد شکاف به داخل بدن را زخم می گویند که ممکن است با عمق و اندازه های مختلف در هر نقطه از بدن توسط عوامل فیزیکی (برش جراحی، ضربه، فشار، اصابت گلوله) و یا عوامل شیمیایی (سوختگی با اسید) ایجاد شود. در مطلب زیر به گروه بندی زخم ها، علل ایجاد زخم ها و روش های درمانی هر نوع زخم می پردازیم.
طبقه بندی زخم ها:
در واقع هیچ استاندارد مشخصی برای طبقه بندی انواع زخم وجود ندارد و میتوان زخم ها را بر اساس مقیاس های متفاوتی مانند باز یا بسته بودن آن، نوع بافت بستر زخم، طول مدت ابتلا به زخم، اتیولوژی زخم و درجه آلودگی به باکتری ها طبقه بندی کرد. زخم ها به طور کلی به دو دسته باز و بسته تقسیم می شوند. مهمترین تفاوت در زخم ها بین زخم های باز و بسته است. زخم های باز آنهایی هستند که در آن سطح محافظ بدن (پوست یا غشاهای مخاطی) شکسته شده است و اجازه ورود مواد خارجی به بافت ها را می دهد. در مقابل ، زخم های بسته ، بافت های آسیب دیده در معرض قسمت بیرونی نیست و روند ترمیم می تواند بدون مداخله آلودگی انجام شود.
۱) دسته بندی از نظر انسجام لایه های پوست:
- زخم های بسته (Closed Wound): هیچ گونه گسستگی در لایه های پوست مشاهده نمی شود.
- کوفتگی (Contusions): در کوفتگی یا کانتوژن هیچ گسستگی دیده نمی شود ولی آسیب به بافت های زیرین از قبیل عروق خونی و ادم مشاهده می شود.
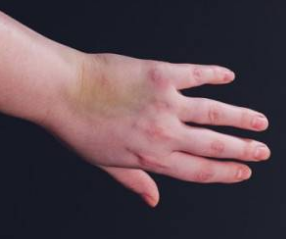
- کبودی (Ecchymosis): در کبودی یا اکیموز تغییر رنگ پوست به علت نشت خون از رگ های خونی به بافت های سطحی تر مشاهده می شود.
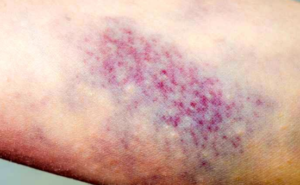
- خون مردگی (Hematoma): خون مردگی یا هماتوم تجمع خون در بافت ها، یک ارگان یا یک حفره از بدن می باشد.
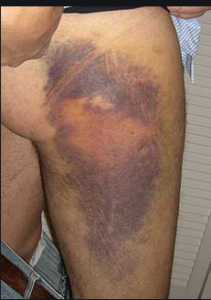 زخم های باز (Open Wound): گسستگی در لایه های پوست یا لایه های مخاطی دیده می شود.
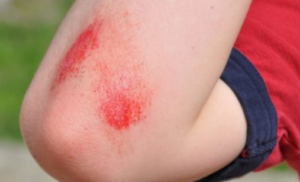
زخم های باز (Open Wound): گسستگی در لایه های پوست یا لایه های مخاطی دیده می شود.- خراشیدگی (Abrasion): زخم سطحی که به دلیل خراش یا کشیده شدن پوست بروی سطح محکم و خشن ثابتی ایجاد می شود.
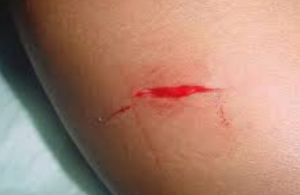
- بریدگی (Incision): زخم با لبه های صاف و منظم که با وسیله ای تیز و برنده ایجاد می شود.
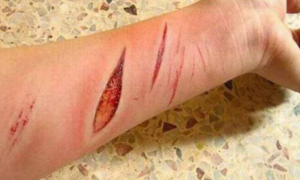
- پارگی (Laceration): زخم با لبه های نا منظم، دندانه دار و پاره شده ای که همراه با آسیب به بافت های اطراف می باشد.
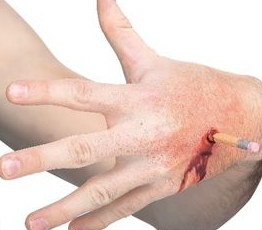
- سوراخ شدگی (Puncture Wound): دهانه ی کوچکی که توسط شی برنده ای به صورت متمرکز در یک نقطه تا بافت زیرین راه می یابد.
- زخم نافذ (Penetrating): زخمی است که با عبور جسمی از لایه های پوست و مخاط به بافت ها و ارگان های داخلی تر ایجاد می شود.

- زخم پرفوره (Perforating wound): زمانی ایجاد می شود که یک شی یا جسم هم داخل زخم شده و هم از بافت یا ارگان های داخلی خارج می شود.
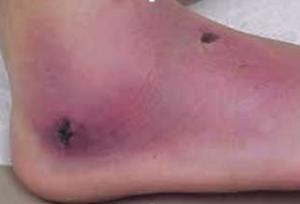
۲) دسته بندی از نظر نوع بافت موجود در بستر زخم
- بافت نکروز (Necrotic Tissue): زخم با بافت آشکار سیاه یا نکروز، فاقد ترشح یا ترشحات نا چیز می باشد. بافت نکروز بافت مرده ای است که مانند یک سد فیزیکی از بسته شدن زخم جلوگیری می کند و محل مناسبی برا تجمع و رشد میکروارگانیسم ها می باشد.
- بافت اسلافی (Sloughy Tissue): بافت مرده ای که از تجمع سلول های مرده، ترشحات و بافت فیبرین تشکیل شده است که به رنگ زرد روشن یا خاکستری می باشد. این بافت نیز مانع فرآیند التیام زخم می شود و باید توسط دبریدمان از سطح زخم جدا شود.
- بافت گرانوله (Granulation Tissue): بافت گرانوله بافتی قرمز رنگ و خونریزی دهنده است و دارای مویرگ های خونی فراوان می باشد. این بافت با کوچک ترین ضربه دچار آسیب و خونریزی می شود و ترشحات زیادی دارد.
- بافت اپیتلیه (Epithelial Tissue): بافت پوششی نازک و صورتی رنگ که بروی بافت گرانوله تشکیل می شود. این بافت بسیار حساس بوده و به آسانی دچار آسیب می شود. زخم با بستر اپیتلیه آخرین مراحل بهبودی خود را طی می کند.
۳) دسته بندی زخم از نظر رنگ بستر زخم:
- زخم سیاه رنگ (Black Necrotic): زخم با بافت آشکار سیاه یا نکروتیک فاقد ترشح یا دارای اگزودا بسیار ناچیز می باشد. بافت نکروز مانند سد فیزیکی از بسته شدن زخم جلوگیری می نماید از طرفی بافت نکروز، بافت مرده ای است که محل مناسبی جهت رشد انواع میکروارگانیسم ها می باشد.
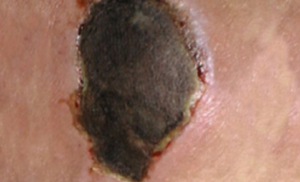
- زخم زرد رنگ (Yellow Slough): بافت نکروز زرد رنگ از تجمع سلول های مرده، ترشحات و اگزودا زخم و بافت فیبرین به رنگ زرد روشن یا خاکستری است و نباید با عفونت اشتباه شود. این بافت نیز مزاحم فرآیند التیام زخم می باشد و بایستی ازسطح زخم توسط دبریدمان برداشته شود.
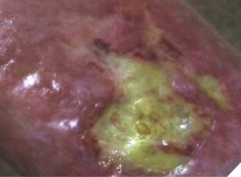
- زخم قرمز رنگ (Red Granulation): این نوع زخم بافت گرانوله قرمز رنگ و خونریزی دهنده دارد و به دلیل وجود مویرگ های نازک و شکننده این بافت با کوچک ترین ضربه دچار آسیب و خونریزی می گردد و همچنین میزان ترشحات آن بسیار زیاد می باشد.
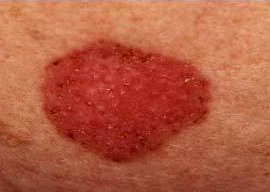
- زخم صورتی رنگ (Pink Epithelialization):این زخم آخرین مرحله از بهبود زخم می باشد که بافت پوششی نازک و صورتی رنگی بر روی بافت گرانوله قرمز تشکیل می شود. این نوع بافت بسیار حساس بوده و به آسانی دچار آسیب می شود.
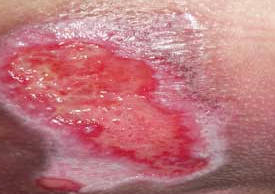
۴) دسته بندی از نظر طول مدت ابتلا به زخم:
- زخم حاد (Acute Wound): زخم حاد زمانی اتفاق می افتد که یکپارچگی لایه های پوست در اثر عوامل خارجی مانند: ضربه یا تروما، جراحی، گرما، الکتریسیته، مواد شیمیایی، سائیدگی و…آسیب دیده یا از بین رفته باشد. این گونه زخم ها به تازگی ایجاد شده اند و معمولا کمتر از شش هفته بهبود می یابد. زخم جراحی، سائیدگی ناشی از تصادفات، سوختگی و زخم محل دهنده پیوند پوست از جمله این زخم ها می باشد.
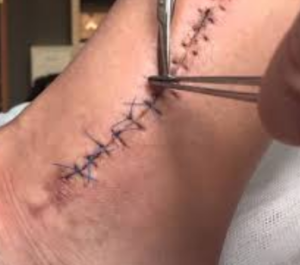
- زخم مزمن (Chronic Wound): در واقع همان زخم حاد است با این تفاوت که روند بهبود زخم آن بدلیل عواملی مانند عدم خون رسانی مناسب به بافت آسیب دیده، فشار موضعی، دیابت و… به تعویق افتاده یا متوقف گردیده است (طول مدت بیش از شش هفته) مانند زخم فشاری ( زخم بستر)، زخم های عروقی پا و زخم پای دیابتی.
- زخم غیر قابل التیام (Non-healing Wound): هر نوع زخمی که علیرغم اقدامات درمانی مناسب طی ۲ تا ۴ هفته نشانه ای از بهبودی نداشته باشد زخم غیر قابل التیام یا Non-healing Wound نامیده می شود. عواملی که باعث ایجاد زخم های غیر قابل بهبود می شوند عبارتند از:
- برخی دارو ها مانند استروئید ها یا شیمی درمانی
- برخی زخم های فشاری
- زخم های وسیع عروقی و شریانی
- وجود بیوفیلم ها در بستر زخم
- استئومیلیت های درمان نشده
- اختلالات ایمنی مانند گانگرنوزوم
- بدخیمی ها و …
اهداف مدیریت زخم در این بیماران شامل بهبود کیفیت زندگی، جلوگیری از عود زخم ها، جلوگیری از عفونت زخم ها می باشد. ارزیابی و مدیریت درد در زخم های مزمن و غیر قابل بهبود نکتهی مهمی است که پرستار باید به آن دقت داشته باشد. لذا مشورت با پزشک برای تجویز مسکن ضروری می باشد.
۵) دسته بندی از نظر درجه آلودگی به باکتری ها:
- تفاوت زخم ها در این دسته بندی در تعداد باکتری های موجود در زخم و نحوه ی تعامل آنها با سیستم ایمنی بدن بیمار می باشد.
- زخم تمیز (Clean Wound): هیچ نشانه ای از وجود میکروارگانیسم ها دیده نمی شود.

- زخم آلوده (Contaminated wound): دراین حالت باکتری درسطح زخم وجود دارد و خطر تهاجم میکروارگانیسم های پاتوژن و بیماریزا نیز بالاست. تمام انواع زخم با باکتری ها آلوده می باشند در واقع هیچ زخمی استریل نیست. زخم آلوده بهبود پیدا می کند ولی زخم عفونی بهبود نمی یابد.
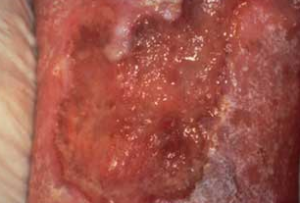
- زخم کلونیزه (Contaminated Wound): وجود میکروارگانیسم هایی که تکثیر نمی یابند و مشکل بالینی ایجاد نمی کنند. دراین حالت تعداد میکروارگانیسم های بیماریزا افزایش یافته ولی به دلیل مقاومت مناسب سیستم ایمنی بیمار در مقابل فعالیت باکتری ها علائم کلاسیک عفونت وجود ندارد.
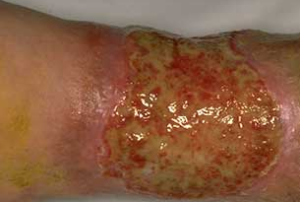
- زخم عفونی (Infected Wound): حمله ی باکتری ها به زخم که علائم عفونت موضعی مانند قرمزی، گرما، درد و ترشح زیاد یا عفونت سیستمیک مانند تب دارد.
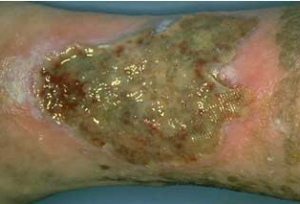
۶) دسته بندی از نظر اتیولوژی زخم: رایج ترین طبقه بندی این نوع طبقه بندی می باشد. شناخت اتیولوژی زخم برای درمان مناسب لازم و ضروری می باشد.
- زخم سوختگی: سوختگی یک اورژانس پزشکی محسوب می شود که مدیریت آن نیازمند چندین اقدام است. باز بودن راه هوایی، تنفس، گردش خون مناسب و جایگزینی مایعات از جمله اقدامات پس از سوختگی می باشد. از عواملی که باعث ایجاد سوختگی می شوند میتوان شعله، مایعات داغ، مواد شیمیایی مانند اسید، الکتریسیته و … را نام برد.زخم سوختگی بسته به عمق آن از سطحی تا عمیق دسته بندی می شود؛
– سوختگی درجه ۱: سوختگی در سطح اپیدرم می باشد که بافت پر خون است، تاول وجود ندارد، بازگشت مویرگی مشاهده می شود، بیمار درد زیادی را احساس می کند و ممکن است زخم خود به خود بهبود یابد.
– سوختگی درجه ۲: سوختگی در سطح درم که رنگ بافت صورتی کمرنگ است، تاول وجود دارد، بازگشت مویرگی دیده می شود، بیمار درد شدید احساس میکند و ممکن است زخم خود به خود بهبود یابد.
سوختگی در عمق درم که بستر زخم قرمز رنگ با حضور تاول می باشد، بازگشت مویرگی و درد در این بیماران وجود ندارد. در این مرحله زخم خود به خود بهبود نمی یابد و نیازمند اقدامات حمایتی می باشد.
– سوختگی درجه ۳: سوختگی ضخامت کامل پوست می باشد که ظاهری سفید رنگ به حالت چرمی دارد. در این زخم تاول وجود ندارد، بازگشت مویرگی مشاهده نمی شود و بیمار احساس درد ندارد. این زخم نیز برای بهبودی نیازمند اقدامات درمانی می باشد.
اقدامات درمانی مناسب با تخمین میزان درصد سوختگی انجام می شود. یکی از راه های تخمین میزان درصد سوختگی قانون ۹% است که بدین ترتیب می باشد.
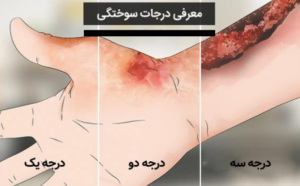
| درجه سوختگی | شکل | خسارت | چشم انداز بلند مدت |
| اول (سطحی) | قرمز و خشک، اما بدون تاول (مانند آفتاب سوختگی ملایم) | لایه بالایی پوست (اپیدرم) | تغییر رنگ موقت پوست |
| دوم | پوستی قرمز، متورم و تاول زده | لایه های بالایی و میانی پوست (درم) | ممکن است باعث افزایش ضخامت پوست شود |
| سوم | سفید و زغال دار به نظر می رسد | اپیدرم، درم و بافتهای زیر جلدی (چربی) | آسیب پوستی گسترده، از جمله ضخیم تر شدن پوست و جای زخم هنگام بهبودی |
| چهارم | پوست سوخته با استخوان در معرض احتمالی | پوست، تاندون ها، اعصاب و احتمالاً عضلات | ممکن است باعث آسیب دائمی به منطقه آسیب دیده شود و نیاز به قطع عضو داشته باشد |
| پنجم | پوست سفید شده و استخوان در معرض آن | پوست، تاندون ها، عضلات و استخوان ها | آسیب دائمی بدن، قطع عضو و آسیب عضوی ممکن است |
| ششم | از دست دادن پوست در معرض استخوان | تا استخوان گسترش می یابد | همان سوختگی های درجه پنجم، اما ممکن است منجر به مرگ شود |
جدول بالا دسته بندی جزئی تر از انواع درجات سوختگی را نشان ی دهد.
- زخم پای دیابتی: زخم پای دیابتی شایع ترین عارضه ی بیماری دیابت می باشد. در ابتدا به تعریف پای دیابتی می پردازیم. زخم دیابتی معمولا بر روی پای افراد مبتلا به دیابت دیده می شود در نتیجه ی تغیرات در اعصاب و گردش خون بدن هستند که این مشکلات ناشی از بیماری دیابت است. سه نوع اصلی از آن وجود دارد:
– نوروپاتیک: به علت کاهش احساس در پا، فرد به موقع از حضور زخم مطلع نمی شود. به طور مثال ممکن است به علت استفاده از یک کفش جدید، بین انگشتان یا در کف پا تاول ایجاد شود و به راحتی دچار عفونت شود، اما به علت نبود احساس و عدم درد، فرد به موقع این زخم و عفونت را تشخیص نداده و دچار عوارض شدید تر می شود.
– ایسکمیک: که به علت گردش خون ضعیف است و بیماری عروقی محیطی نیز نامیده می شود.
– نوروپاتی-ایسکمیک: ترکیبی از گردش خون ضعیف و کمبود احساس در پا که منجر به ایجاد زخم پای دیابتی می شود.
زخم ها و عفونت های شدید اگر تحت درمان قرار نگیرند و یا حتی به درمان مقاومت نشان دهند ممکن است فرد تحت عمل جراحی قطع عضو قرار گیرد. زخم ناشی از جراحی قطع عضو نیز به علت موارد فوق، در معرض خطر ابتلا به زخم مزمن است. پس لازم است بدانید که درمان ضعف گردش خون و نوروپاتی از موارد ضروری محسوب می شود.
پای دیابتی پایی است در آن که به دلیل دیابت وعوارض ناشی از آن روند بهبود زخم مختل می شود و ممکن است پا به سمت آسیب شدید تر یا حتی قطع عضو رود. به طور کلی افراد دیابتی که در معرض چاقی، کنترل نا مناسب قند خون، مصرف سیگار، عدم رعایت بهداشت پا، مشکلات عروقی، تغییر فرم پا به علت توزیع نامناسب فشار (پای شارکو)، تاری دید به دلیل آسیب به شبکیه و نوروپاتی قرار دارند بیشتر در معرض زخم پای دیابتی قرار می گیرند. حدود نیمی از زخم های دیابتی قابل پیشگیری و درمان است اما اگر اقدامات درمانی مناسب صورت نگیرد، هرچه مدت زمان ابتلا بیشتر شود احتمال قطع عضو نیز افزایش می یابد. در بیماران دیابتی به علت اختلال در ترشح انسولین، سلول های بدن قادر به جذب گلوکز موجود در عروق خونی نمی باشند. به صورتی که سلول ها عاری از گلوکز و عروق خونی دارای مقادیر بالایی از گلوکز می باشند. با گذشت زمان افزایش گلوکز در عروق خونی و مویرگ ها میتواند موجب آسیب به عروق و اعصاب شود به نحوی که خونرسانی نا مناسب و آسیب به اندام های تحتانی بیمار را مستعد ابتلا به زخم پای دیابتی می نماید.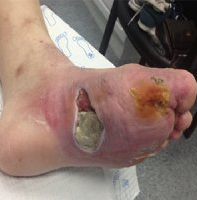
برای تشخیص شدت درگیری پا در زخم های پای دیابتی و در نتیجه درمان زخم دیابتی از مقیاس وگنر استفاده می شود؛
– درجه ۰ : عدم وجود زخم در ضخامت پوست.
– درجه ۱ : زخم سطحی که ضخامت پوست را درگیر کرده اما بافت های زیر جلدی درگیر نیستند.
– درجه ۲ : زخم عمقی که به تاندون ها و عضلات نفوذ کرده ولی با درگیری استخوان یا ایجاد آبسه همراه نیست.
– درجه ۳ : زخم عمقی همراه با سلولیت و تشکیل آبسه که آغلب با عفونت استخوان (استئومیلیت) همراه است.
– درجه ۴ : گانگرن موضعی و محدود شونده به پاشنه، انگشتان یا کف پا.
– درجه ۵ : گانگرن منتشر که کل پا را درگیر نموده است.
- زخم های پا: زخم های پا یک زخم بین مفصل زانو و قوزک پا است که به دلیل مشکلات مربوط به گردش خون به آرامی التیام پیدا می کنند. این زخم ها می تواند به صورت زیر باشند:
– زخم Arterial: این نوع زخم معمولا در قسمت پایین ساق پا رخ می دهد. این زخم ها می توانند کوچک و گاهی عمیق و اغلب بسیار دردناک باشند. زخم های Arterial زمانی ایجاد می شوند که جریان خون به منطقه کاهش یافته و اغلب در افرادی رخ می دهد که به نوعی بیماری قلبی عروقی مبتلا هستند.
– زخم Venous: این نوع زخم در اطراف ناحیه قوزک پا رخ می دهد. زخم ونوسی اغلب کم عمق و دردآور است. زخم ونوس (عروقی) زمانی ایجاد می شود که رگ های پا به درستی کار نکنند، بنابراین خون را به اندازه کافی به سمت قلب باز نمی گردانند. به این نوع زخم ها، زخم ایستایی و وریدی نیز گفته می شود.
– زخم ترکیبی: این زخم در نتیجه ی ترکیبی از بیماری های وریدی و شریانی قلب می باشد.
- زخم های عروقی (وریدی/شریانی): زخم های عروقی شامل زخم های وریدی، زخم های شریانی و زخم های وریدی-شریانی می باشد.
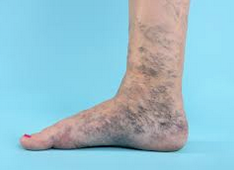 الف) زخم های وریدی: زخم وریدی یکی از شایع ترین زخم های موجود در پا است که بر روی کیفیت زندگی اجتماعی و اقتصادی افراد تاثیر می گذارد. این زخم ناشی از افزایش فشار خون در عروق اندام های تحتانی می باشد. دو نوع زخم وریدی وجود دارد:
الف) زخم های وریدی: زخم وریدی یکی از شایع ترین زخم های موجود در پا است که بر روی کیفیت زندگی اجتماعی و اقتصادی افراد تاثیر می گذارد. این زخم ناشی از افزایش فشار خون در عروق اندام های تحتانی می باشد. دو نوع زخم وریدی وجود دارد:- زخم های وریدی ناشی از عروق واریسی: در این بیماران، درمان عروق واریسی می تواند به بهبود زخم کمک نماید.
- زخم های وریدی ناشی از بی کفایتی عروق عمقی پا: درمان های مناسب به بهبودی و جلوگیری از عود مجدد زخم کمک می نماید.
زخم های وریدی پا اغلب در حد فاصل زانوها تا انتهای ساق پا نمایان می شود. این زخم ها اغلب سطحی بوده، لبه های نامنظم با ترشح متوسط تا زیاد و بستر زرد رنگ دارد. نارسایی مزمن عروق، باعث تجمع خون در ورید ها شده که این موضوع باعث می شود خون از اندام های تحتانی به قلب باز نگردد و تجمع آن در ورید ها باعث ایجاد تورم، فشار در پاها و در طولانی مدت باعث نازک شدن لایه اپیدرم می شود. در این حالت زخم وریدی با تاولی کوچک ایجاد شده و به سرعت گسترش می یابد. در این بیماران ادم گوده گذار، تغییر رنگ پوست به سمت کبودی و قهوه ای، خشکی پا، درد هنگام ایستادن یا آویزان بودن پا مشاهده می شود. بالا نگهداشتن پا، بانداژ فشاری مناسب و پانسمان های مدرن سبب تسکین درد و بهبودی و درمان زخم عروقی می شوند.
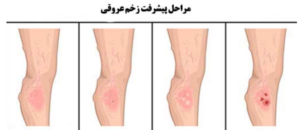
ب) زخم شریانی: در این اختلال خون مسیر طبیعی خود را طی نکرده و به انگشتان پا نمی رسد. آترواسکلروز شایع ترین بیماری شریانی است و با انسداد عروق بزرگ در اندام ها باعث نارسایی مزمن شریان ها شده و در طولانی مدت باعث بروز کم خونی در پاها و مرگ بافت می شود. زخم های شریانی اغلب در نوک انگشتان پا، پاشنه، نواحی حاشیه ای کف پاها و نقاط در معرض سایش و فشار بروز پیدا می کنند. این زخم های دارای لبه های صاف و منظم می باشند، اغلب عمیق بوده و رنگ سیاه رنگ یا زرد رنگ دارند. ترشح آن ها بسیار کم بوده و بسیار دردناک اند. ظاهر پا رنگ پریده و سرد و بدون مو می باشد. معمولا در روزها دردی احساس نمی شود و با بالا نگهداشتن پاها بسیار درناک می شود. برای درمان این نوع زخم ها در ابتدا باید وضعیت عروقی مشخص شود و در صورت گرفتگی عروق، هرچه سریع تر نسبت به باز کردن آن اقدام شود. توجه داشته باشید که به علت عدم خونرسانی یا خونرسانی ناکافی به اندام های تحتانی و زخم، دبریدمان سرجیکال ممنوعیت دارد زیرا ترمیم بافتی صورت نمی گیرد و میزان آسیب گسترش می یابد.
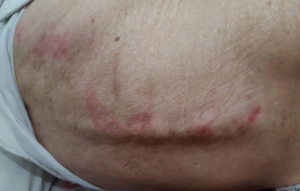
- زخم فشاری: در مراحل اولیه ایجاد زخم فشاری هیچ علامت قابل ملاحظه ای بر سطح پوست مشاهده نمی شود ولی بعد از چند ساعت تا چند روز سطح پوست قرمز رنگ می شود. هنگامی که پوست در نقاط استخوانی بدن به طور طولانی مدت تحت فشار قرار می گیرد میزان خونرسانی به پوست منطقه تحت فشار کم شده، بافت دچار کم خونی و کاهش اکسیژن و مواد غذایی می شود و با نشانه اولیه قرمزی در سطح پوست زخم فشاری یا زخم بستر شروع می شود. لازم به ذکر است فشار کم مداوم بیش از فشار زیاد با مدت زمان کم آسیب می رساند. معمولا بیمارانی با محدودیت های حرکتی، بیماران مبتلا به ضایعه نخاعی و بیماران استراحت مطلق بیشتر در معرض زخم های فشاری قرار دارند. در واقع نیروی فشارنده ناشی از وزن بر سطوح سفت مانند صندلی و یا تخت بر پوست مناطق استخوانی بدن عامل اصلی و اولیه می باشد. دیگر عوامل عبارتند از؛
- اصطکاک،کشیده و سائیده شدن پوست بر روی بستر یا ملافه پر چین و چروک.
- بی حرکتی.
- بیماران با وضعیت بد تغذیه ای.
- گردش خون ضعیف مانند بیماران مبتلا به نارسایی کلیوی و یا نارسایی احتقانی قلب.
- گرما و رطوبت در موضع در معرض خطر که می تواند ناشی از تعریق فراوان و یا بی اختیاری ادراری یا مدفوعی باشد.
- چاقی یا لاغری بیش از حد.
- سن بالای بیمار.
- ابتلا به دیابت، سرطان و یا بیماری زمینه ای طولانی مدت مانند بیماری های عروقی و یا مغزی.
- انواع زخم فشاری: درجه بندی زخم های فشاری بر اساس درگیری لایه های پوست بدین ترتیب می باشد؛
– مرحله اول یا درجه یک: دراین مرحله اپیدرم سالم است ولی پوست منطقه مبتلا قرمز، ارغوانی یا کبود رنگ می باشد. دمای پوست گرم تر از مناطق مجاور و در لمس سفت و متورم می باشد.
– مرحله دوم یا درجه دو: در این مرحله اپیدرم کاملا” از بین رفته و ممکن است قسمتی از درم نیز آسیب دیده باشد. زخم سطحی بوده و ممکن است ظاهر زخم به صورت سائیدگی و یا تاول باشد.
– مرحله سوم یا درجه سه: در این مرحله اپیدرم و درم کاملا” از بین رفته، آسیب به لایه زیرجلد هم رسیده است. ظاهر زخم ممکن است شبیه به سوراخ عمیقی باشد که به لایه های زیرین مانند عضله نرسیده است. باید در نظر داشت اندازه واقعی زخم بیش از آن است که در ظاهر دیده می شود.
– مرحله چهارم یا درجه چهار: در این مرحله تمام لایه های پوست از بین رفته اند و آسیب به تاندون، عضله و استخوان رسیده است. آسیب به عضله مشخصه این مرحله می باشد و ممکن است در زخم نقاط حفره ای و یا تونلی مشهود باشد.
– زخم فشاری غیرقابل دسته بندی: در این نوع زخم به دلیل پوشیده بودن سطح زخم توسط بافت نکروتیک، مرده و سیاه رنگ امکان دسته بندی زخم وجود ندارد و بایستی بافت مرده توسط دبریدمان مناسب (اغلب جراحی) برداشته شود و سپس مرحله زخم فشاری را مشخص نمود.
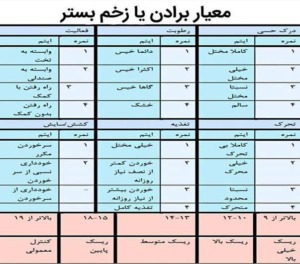
جهت پیش بینی خطر زخم های فشاری از معیاری به نام معیار برادن استفاده می شود. جدول زیر بیان کننده ی پارامتر های معیار برادن است: