بیوفیلم چیست؟
بیوفیلمهای موجود در زخمها نوعی عفونت هستند که از میکروبهای زنده تشکیل شدهاند که قادر به تشکیل کلنی هستند. بیوفیلمها عموماً از گونههای مختلفی از باکتریها، قارچها، مخمرها، جلبکها و سایر میکروبها، تشکیل شدهاند. یک بیوفیلم زمانی تشکیل میشود که انواع خاصی از میکروارگانیسمها با ترشح یک ماده صمغی به سطح زخم میچسبند. این بیوفیلمها اغلب بافتهای بدن را آلوده میکنند و ممکن است منجر به عفونتهای مزمن و زخمهای غیرقابل التیام شوند. در ایالات متحده، سالانه حدود ۱۶ میلیون عفونت جدید مبتنی بر بیوفیلم تشخیص داده میشود.
بیوفیلم یا تودههای باکتریایی، میکروارگانیسمهایی هستند که در یک سد ضخیم و باریک از قندها و پروتئینها قرار گرفتهاند. این سد از میکروارگانیسمها در برابر سیستم ایمنی بیمار و بسیاری از عوامل ضد میکروبی محافظت میکند. بیوفیلم میتواند در عرض ۲۴ ساعت در زخم ایجاد شود.
در کل دو فرم تشکیل باکتری وجود دارد
باکتریها اغلب به عنوان سلولهای منفرد در نظر گرفته میشوند که در رشد نمایی به سرعت تکثیر میشوند. این فرم به عنوان “فرم پلانکتونیک” نامیده میشود و بیشتر به عفونتهای حاد مربوط میشود. باکتریها همچنین میتوانند تودهها یا جوامعی از سلولهای با رشد آهسته را تشکیل دهند به این نوع فرم «بیوفیلم» میگویند. رایج ترین بیوفیلم سازها استافیلوکوکوس اورئوس و سودوموناس آئروژینوزا هستند.
بیوفیلم و مزمن شدن زخمها
بیوفیلمهای بیماریزا، مانع مهمی در بهبود زخم هستند. به این ترتیب، بیوفیلم به مزمن شدن زخمها مرتبط است و علت اصلی عدم بهبود زخمهای مزمن و درمان نشده تلقی میشود.
روشهای سنتی از بین بردن بیوفیلمها عبارتند از:
- برداشت بافت مرده (دبریدمان)
- مواد ضدعفونی کننده یا مواد ضدمیکروبی مرسوم
- آنتی بیوتیکهای سیستماتیک
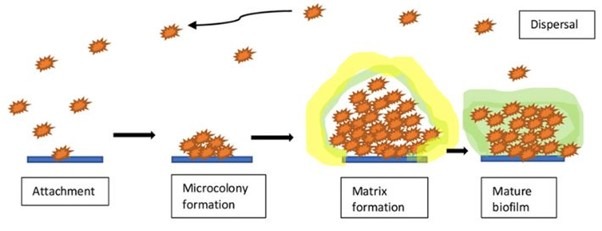
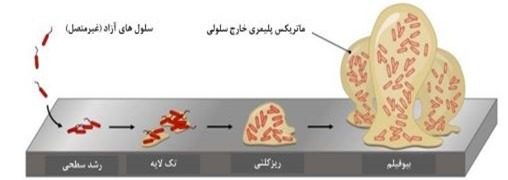
با این حال، حذف بیوفیلم (و جلوگیری از تشکیل بیوفیلم) کار دشواری است. توده باکتریایی که در بیوفیلم زندگی میکند میتواند مقاومت شدیدی نسبت به مواد ضدمیکروبی پیدا کرده و حتی پانسمان نقرهای نیز برای بیوفیلمها چندان تاثیری ندارد. این بدان معنا است که به راهکارهای جدیدی نیاز داریم به ویژه در مورد افزایش مقاومت بافت نسبت به آنتی بیوتیکها.
چگونگی شناسایی بیوفیلم
بیوفیلم با چشم غیرمسلح قابل مشاهده نیست و هیچ وسیله خاص و معتبری نیز برای تشخیص آن وجود ندارد. در عمل، این بدان معنا است که شناسایی بیوفیلم اغلب به تجربه بالینی و عینی بستگی دارد.
پژوهش در مورد نمونههای زخم، نشان میدهد هیچ شاخص بصری قطعی برای شناسایی بیوفیلم وجود ندارد، اما برخی زخمهای دارای بیوفیلم نیز ویژگیهای مشترکی از خود نشان میدهند (مانند سطح براق و لزج زخم)
عفونتهای مبتنی بر بیوفیلم از عفونتهای حاد متمایز هستند زیرا بیوفیلمها، علامتهای مشخص عفونت را ندارند (تب، قرمزی، تورم و غیره). بسیاری از زخمهایی که با چشم غیرمسلح، سالم و غیرعفونی به نظر میرسند از طریق بررسیهای آزمایشگاهی وجود بیوفیلم در آنها مشخص شده و درمان زخم متوقف میشود؛ بیوفیلم در بافت عمیق زخم شکل میگیرد و به همین دلیل قابل مشاهده نیست. درحالیکه بیوفیلمها ظاهر بالینی متفاوتی دارند اما همچنان عفونتهای مبتنی بر بیوفیلمها، بیماری زا هستند.
بنابراین بهتر است فرض کنیم در کلیه زخمهای مزمن، بیوفیلم وجود دارد:
- درمانهای ضد میکروبی مناسب با شکست مواجه میشوند
- درمان با وجود مدیریت مطلوب زخم و حمایتهای سلامتی، به تعویق میافتد
- تشکیل نسج گرانوله به ندرت رخ میدهد یا گرانوله شکننده ایجاد میشود
- التهاب مزمن در سطح اندکی رخ میدهد ولی رطوبت و ماده اگزودا زیادی وجود دارد.
بیوفیلم عامل پیشرفت عفونت
وقتی میکرو ارگانیسمها به بافت موضعی آسیب میزنند و روند ترمیم زخم به تعویق میاندازند، احتمال عفونت وجود دارد.
بیوفیلم چه تأثیری بر ترمیم زخم دارد؟
بیوفیلم و نقش آن در عفونت زخم
بیوفیلم یا تجمع باکتریایی، میکروارگانیسمهایی هستند که در قندها و پروتئینها نفوذ کردهاند. بیوفیلم در عرض ٢٤ ساعت در زخم تشکیل میشود.
بیوفیلم احتمالاً مهمترین عاملی است که روند ترمیم زخم را به تعویق میاندازد. بیوفیلم با تأثیری که روی واکنش التهابی دارد روند بهبودی را طولانیتر میکند.
شواهدی وجود دارد که نشان میدهد بیوفیلم تقریباً در تمام زخمهای مزمن وجود دارد. بنابراین اگر تشخیص دادید که زخم مزمن بیمار شما دچار عفونت شده، توصیه میشود از دستورالعملهایی در جهت پیشگیری و مقابله با بیوفیلم پیروی کنید.
تشخیص بیوفیلم به دلیل عوامل زیر می تواند چالش برانگیز باشد
بیوفیلم ساختارهای میکروسکوپی هستند که با چشم غیر مسلح قابل مشاهده نیستند. بنابراین باید از یک میکروسکوپ پرقدرت برای تشخیص آنها استفاده کنید. در یک محیط بالینی، بهترین روش تشخیص بیوپسی بافتی است. با این حال، بیوفیلم کوچک است و به طور نابرابر در بستر زخم توزیع می شود. یک زخم ممکن است دارای گونههای مختلفی از بیوفیلم باشد و معمولاً در جزایر کوچک، جدا شده و تک گونهای پراکنده میشوند. به همین دلیل است که می توان به راحتی آنها را از دست داد.
نشانههای بیوفیلم در زخم چیست؟
به دلیل هزینه و زمان موردنیاز برای نمونهبرداری و مشاهدات میکروسکوپی، اکثر پزشکان با علائم شایع عفونت زخم، بیوفیلمها را شناسایی میکنند. برخی از این علائم شامل:
بافت مرده
افزایش اگزودا
گرانولهی ضعیف/ هایپر گرانوله
بوی بد
به تعویق افتادن روند بهبودی
اگر با کنترل زخم و دریافت خدمات درمانی مناسب، باز علائم عفونت وجود داشت یعنی در زخم بیوفیلم وجود دارد.
چه زمانی میتوان احتمال داد که بیوفیلم وجود دارد؟
این سوالات را از خودتان بپرسید:
- آیا تمام اقدامان تشخیصی و درمانی انجام شده است؟
- آیا روند بهبودی زخم طبق انتظار پیش نرفته است؟
- آیا علامت عفونت موضعی یا التهاب وجود دارد؟
اگر دست کم به دو سوال پاسخ مثبت دادید، درمان بالینی بیوفیلم گزینهی مناسبی است.
علل شکل گیری بیوفیلم در زخم
میکروارگانیسم های موجود در بیوفیلم ها با کمک رشته هایی که از مولکول های قندی تشکیل شده اند به یکدیگر و به زخم ها متصل می شوند. به این مولکول ها مواد پلیمری خارج سلولی یا EPS می گویند. تولید EPS به بیوفیلم کمک می کند تا در عرض چند ساعت یک ساختار پیچیده و سه بعدی را تشکیل دهد. این ساختارها همچنین می توانند به صورت توده های سلولی جدا شوند که حرکت می کنند و ممکن است به سطح دیگری بچسبند و بیشتر منتشر شوند. این ساختارهای پیچیده در برابر مکانیسم های دفاعی بدن مقاوم هستند. آنتی بیوتیک ها برای حمله به باکتری ها طراحی شده اند و ممکن است تا حدی باکتری های موجود در یک بیوفیلم را از بین ببرند ولی نمیتوان به کارکرد صد در صدی انها اتکا کرد. از این رو بیوفیلم ها مانع بزرگی برای بهبود زخم هستند.
گزینه های درمانی برای بیوفیلم ها
استراتژی های متعددی به طور همزمان برای سرکوب فعالیت بیوفیلم در زخم استفاده می شود. استراتژیهای درمانی فقط باید بیوفیلم را بدون تأثیر بر مکانیسمهای دفاعی و درمانی بدن انسان هدف قرار دهند. مدیریت زخم های مبتنی بر این نوع عفونت در مقایسه با عفونت های سیستمیک مبتنی بر بیوفیلم مانند استئومیلیت، اندوکاردیت، پروستاتیت و غیره آسان تر است. این به دلیل دسترسی آسان به سطح بیوفیلم است که مدیریت فیزیکی زخم را امکان پذیر می کند. برخی از رویکردهای درمانی که برای از بین بردن بیوفیلم از زخم ها دنبال می شود در زیر ذکر شده است:
۱)دبریدمان زخم ها به طور منظم برای بهبود سریعتر انجام می شود. بر اساس شدت زخم، از ابزارهای ساده ای مانند کورت یا انرژی اولتراسوند برای از بین بردن ماتریکس بیوفیلم استفاده می شود.
۲)آنتی بیوتیک های سیستمیک برای از بین بردن میکروب های بیوفیلم و جلوگیری از کاشت مجدد باکتری ها در سطح زخم استفاده می شود. آنتی بیوتیک هایی که به طور انتخابی باکتری های قوی مبتنی بر بیوفیلم را از بین می برند می توانند سودمند باشند. دوز آنها باید پس از در نظر گرفتن سایر آنتی بیوتیک های مصرف شده برای بیماری های سیستمیک مبتنی بر بیوفیلم تنظیم شود.
۳)عوامل موضعی مانند کرمهای آنتیبیوتیک، نقره، ید کادکسومر و متیلن بلو، بیوفیلم را از بین میبرند و از آلودگی پانسمانها از طریق کاشت باکتری جلوگیری میکنند.
۴)برخی از پانسمانها، مانند گاز، میتوانند رشد بیوفیلم را تقویت کنند و از این رو باید از آنها اجتناب شود. در چنین مواردی به جای گاز پنبه ای از آلژینات ها و مواد پلیمری برای پانسمان زخم استفاده می شود.
۵) مواد شیمیایی مانند الکل، پراکسید، محلول داکین و اسید استیک کمترین اثر را بر روی بیوفیلم ها دارند، می توانند آسیب زیادی به مکانیسم های دفاعی وارد کنند و باید از آنها اجتناب شود.
۶)باکتریوفاژها که ویروس هایی هستند که باکتری ها را آلوده می کنند، به طور گسترده برای مدیریت بیوفیلم مورد مطالعه قرار می گیرند. این ویروس ها در از بین بردن بیوفیلم موثر هستند و برای استفاده در انسان بی خطر هستند.
۷) مهم است که تا زمانی که بیوفیلم به طور کامل از بین نرود، از قرار دادن پیوندهای پوستی یا جایگزینی روی زخم ها خودداری شود. در غیر این صورت، احتمال استفاده بیوفیلم از مواد خارجی به عنوان منبع غذایی وجود دارد.
سخن نهایی
بیوفیلم زخم ساختاری با پیچیدگی بسیار زیاد است که می توان آن را به طرق مختلف درمان کرد. ظهور فنآوریهای توالییابی DNA به ما این امکان را میدهد که نه تنها کلنیهای وسیع باکتریهای زخم را شناسایی کرده و استراتژیهایی برای مقابله با آنها ایجاد کنیم، بلکه به بررسی سلولهای بستر زخم و تعیین کمیت اثر خاص درمانهایی که به کار میبریم، بپردازیم. همانطور که روده دارای یک جمعیت باکتریایی همزیست ساکن است، پوست و به طور پیشفرض زخم نیز چنین است.
